Hüftgelenkprothetik
Der Ersatz des Hüftgelenks bei schmerzhaftem Verschleiß (Arthrose) durch eine Hüftprothese gehört mit zu den häufigsten chirurgischen Eingriffen. Da auf diesem Gelenk der überwiegende Teil des Körpergewichtes ruht, ist das Hüftgelenk besonders gefährdet, Verschleißerscheinungen (Arthrose) zu entwickeln. Die Arthrose des Hüftgelenkes (Coxarthrose) stellt die häufigste Ursache für die Implantation einer Hüft-Totalendoprothese (Hüft - TEP) dar.
Die Arthrose ist eine Erkrankung des Gelenkes, bei der die knorpeltragende Gelenkschicht zunehmend dünner wird, bis in einem fortgeschrittenen Stadium ein unmittelbarer Knochenkontakt zwischen dem Hüftkopf und der Pfanne besteht. Es wird geschätzt, dass in der Bundesrepublik 80% der über 50-jährigen degenerative Veränderungen des Hüftgelenkes haben.
Die Ursachen für die Entstehung einer Arthrose sind vielfältig. Zahlenmäßig mit Abstand am häufigsten ist hierbei die sogenannte primäre Coxarthrose, das heißt der Gelenkverschleiß ohne erkennbare Ursache.
Die Degeneration ist begleitet von einer Reizung der Synovia (Gelenkbinnenhaut). Die Folge ist eine Flüssigkeitsansammlung im Gelenk. Die Untersuchung dieser Gelenkflüssigkeit hat gezeigt, dass hier Substanzen vorhanden sind, die Schmerz vermitteln und Schmerzen verursachen. Schmerz und Vermeidung von bestimmten Bewegungen führen dazu, dass die Kapsel des Hüftgelenkes schrumpft und sich die Muskulatur des Hüftgelenkes verkürzt. An den Rändern des Hüftkopfes und der Pfanne bildet sich ein sogenannter Osteophytenkranz (knöcherne Randanbauten).
Durch eine Vergrößerung der Oberfläche des Gelenkes versucht der Körper, den Druck auf das Gelenk zu reduzieren. Im Röntgenbild erkennt man eine Deformierung des Gelenkes und eine Aufhebung des Gelenkspaltes.
Die Drehfähigkeit des Hüftgelenkes geht als erstes verloren. Die Patient*innen haben z. B. Schwierigkeiten, sich die Schuhe zuzuknüpfen. Die Beugefähigkeit ist im Allgemeinen lange gut erhalten, so dass Betroffene selbst mit fortgeschrittener Arthrose noch gut Fahrrad fahren können. Dennoch werden gewohnte Aktivitäten, die Lebensqualität bedeuten, zunehmend reduziert.
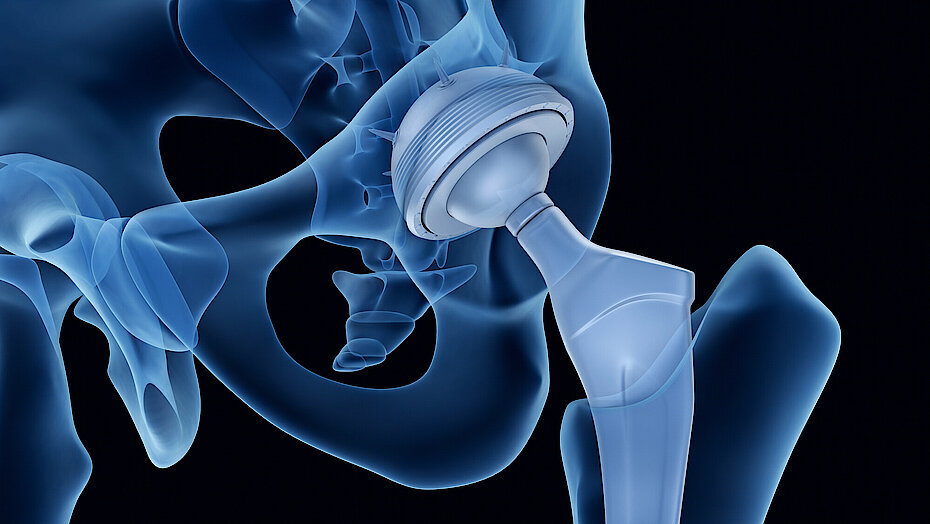
Die Hüft-Totalendoprothese (Hüft-TEP) setzt sich aus einer Pfanne, einer Pfannenschale (Inlay) und dem Schaft zusammen. Auf dem Schaft ist ein austauschbarer Kopf als Bindeglied zur Pfanne angebracht.
Sofern möglich, wird bei der Erstimplantation einer Hüft-TEP eine minimalinvasive Operationstechnik gewählt. Hierzu wird ein ca. 10–12 cm langer Hautschnitt auf der Außenseite des zu operierenden Hüftgelenks angelegt.
Durch den minimalinvasiven Zugang wird das tieferliegende Gewebe (Muskeln und Sehnen) geschont, da zum Zugang zum Hüftgelenk die Muskeln nicht durchtrennt, sondern lediglich auseinandergeschoben werden. Dies gewährleistet nach der Operation eine rasche Mobilisation und einen verbesserten Verrenkungsschutz.
Der wesentliche Vorteil des minimalinvasiven Zugangs ist die Schonung der tiefliegenden Weichteile und nicht der kleinere Hautschnitt. Bei der Verwendung des minimalinvasiven Operationsverfahrens sind spezielle Instrumente zur Implantation des künstlichen Hüftgelenks nötig.
In einigen Fällen ist die Verwendung eines minimalinvasiven Zugangs nicht möglich. Hierzu gehört beispielsweise der Gelenkverschleiß nach hüftgelenksnahem Oberschenkelbruch mit einliegenden Metallteilen, aber auch der sehr kräftig entwickelte Weichteilmantel.
Welche Prothese – zementiert oder unzementiert?
Die Prothesenpfanne und der Prothesenschaft der TEP können zementiert oder unzementiert eingebracht werden. Auch bei eingeschränkter Knochendichte kann oft noch eine zuverlässige zementfreie Verankerung der Hüftpfanne gelingen. Der Schaft wird dann mit Zement verankert, um trotzdem direkt nach der Operation eine Vollbelastung erreichen zu können. In diesen Fällen spricht man von einer teilzementierten Prothese (Hybrid). Der Anteil der rein unzementierten Versorgung ist über die Jahre angestiegen und liegt mittlerweile bei > 70%. Ein wichtiger Vorteil dieser Operationstechnik ist der erleichterte Eingriff im Fall einer nötig werdenden Wechseloperation. Voraussetzung für die unzementierte Versorgung ist stets die gute Knochenqualität. Welche Prothese für die einzelnen Patient*innen am besten geeignet ist, wird in einem gemeinsamen Gespräch erörtert.
Bei genügender Knochenqualtität stellt die unzementierte Implantationstechnik bis zum 70. Lebensjahr den Regelfall dar. Im Einzelfall spricht aber auch nichts dagegen, auch bei über 70-jährigen Patient*innen die Prothese zementfrei zu verankern.
Die Standzeit, das heißt der Zeitraum bis zu einer ggf. erforderlichen Wechseloperation, ist für Patient*innen bis zum 70. Lebensjahr in zementfreier Technik etwas günstiger als für den zementierte Prothese. Ab dem 70. – 75. Lebensjahr zeigen sich die Standzeiten in den verschiedenen Versorgungstechniken identisch.
Seit einigen Jahren wird immer häufiger die Kurzschaftprothese implantiert. Wie es der Name bereits nahelegt, ist das Hauptmerkmal dieses Prothesentyps, dass auf der Oberschenkelseite im Vergleich zur herkömmlichen Standardtechnik ein deutlich kürzerer Prothesenschaft implantiert wird. Ein wesentlicher Vorteil hierbei ist die knochensparende Operationstechnik, da im Falle der ggf. erforderlichen Wechseloperation im betroffenen Oberschenkelknochen nahezu die gleichen Knochenverhältnisse vorliegen wie zum Zeitpunkt der prothetischen Erstversorgung. Wesentliche Bedingungen für den Einsatz einer Kurzschaftprothese ist eine gute Knochenqualität. Zielgruppe für eine Versorgung mit diesem Prothesentyp sind eher jüngere Patient*innen bis zum 65. Lebensjahr.
Die Implantation einer Hüft-TEP nach einem Unfall stellt einen Schwerpunkt in der endoprothetischen Versorgung in unserer Klinik dar. Diese operativen Eingriffe stellen aufgrund der häufig schweren Vorerkrankungen der Patient*innen (v. a. bei hüftgelenksnahen Oberschenkelfrakturen, Bruch des Schenkelhalses) und der durch stattgehabte Brüche der Hüftpfanne veränderten Anatomie besondere Anforderungen an die Operateur*innen.
Zur Versorgung von Patient*innen mit schweren Vorerkrankungen werden neben der operativen Fachabteilung weitere Spezialist*innen (Kardiologie, Pneumologie, Diabetologie etc.) des EvKs an der Behandlung, um eine adäquate Versorgung zu gewährleisten.
Hüftgelenksnahe Brüche des Oberschenkelknochens
Eine wesentliche Ursache, die bei alten Menschen eine Prothesenimplantation erforderlich macht, sind hüftgelenksnahe Brüche des Oberschenkelknochens, hier insbesondere der Schenkelhalsbruch. Bei stärker verschobenen Brüchen wird durch die Implantation einer Prothese gewährleistet, dass die betroffenen Patient*innen rasch wieder möglichst mit Vollbelastung mobilisiert werden können. (Abb. 6) Für gesunde Patient*innen gelten die gleichen Behandlungsgrundsätze wie bei anderen Indikationen für eine Hüft-TEP (z.B. bei Arthrose).
Ein Großteil der Patient*innen mit hüftgelenksnahen Brüchen weisen allerdings zumindest eine schwere Vorerkrankung auf. Mehr als 2/3 der Betroffenen sind über 80 Jahre alt. In diesen Fällen macht die Implantation einer sogenannten bipolaren Prothese Sinn. Hierbei wird keine separate Hüftpfanne implantiert, so dass Operationszeit, Operationsbelastung und Blutverlust während der Operation erheblich reduziert werden können. Weiterhin neigt die bipolare Prothese kaum zur Verrenkung (Luxation).
Weitere Sonderfälle sind Patient*innen mit stattgehabten Brüchen des hüftnahen Oberschenkels, die mit speziellen Implantaten versorgt wurden. Im Falle des Versagens dieser Implantate wird gewöhnlich die Versorgung mit einer Hüft-TEP erforderlich.
Die Erstuntersuchung in der Sprechstunde
Den Termin zur Erstuntersuchung in der Unfallchirurgischen/ Orthopädische Sprechstunde vereinbaren Sie unter der Telefonnummer 02323 498-2241.
Bitte bringen Sie zu diesem Termin alle Ihnen vorliegende Voruntersuchungen und Befunde mit.
Nach Durchsicht der Voruntersuchungen und einer klinischen Untersuchung werden bei Bedarf weitere Röntgenuntersuchungen durchgeführt.
Im Anschluss erfolgt mit Ihnen die Besprechung des weiteren Vorgehens. Bei einem eindeutigen Beschwerdebild werden Ihnen die möglichen Operationsverfahren dargestellt. Sollten Sie sich zur Operation entscheiden, wird unabhängig von den Voruntersuchungen die Anfertigung einer Röntgenaufnahme des Beckens angefertigt, auf der sich ebenso eine Kugel mit definiertem Durchmesser befindet. Diese Aufnahme wird zur Planung Ihrer Hüft - TEP am Computer vor der Operation benötigt. So können sich die Operateur*innen bereits präoperativ auf die erwartete Prothesengröße und bestehende Besonderheiten einstellen.
Es besteht zudem die Möglichkeit der Eigenblutspende. Die erfordert jedoch, dass diese Maßnahmen bereits einige Wochen vor der Operation in die Wege geleitet worden ist.
Die stationäre Aufnahme und das Aufklärungsgespräch
Die stationäre Aufnahme erfolgt in der Regel am Tag vor der Operation. Hier werden weitere notwendige Untersuchungen (EKG; Röntgenaufnahme des Brustkorbs) vorgenommen. Im Laufe des Tages findet das Aufklärungsgespräch statt; hier werden Sie von der Operateurin/dem Operateur über alle Details der Eingriffe informiert. Sinnvoll ist es, wenn Sie sich Ihren persönlichen Fragenkatalog bereits vorher zusammenstellen.
Die Krankengymnastik beginnt in aller Regel bereits am ersten Tag nach der Operation mit leichten Anspannungsübungen der Beine und des Gesäßes. Zur Einleitung können Sie sich am Folgetag an die Bettkante setzen. In dieser frühen Phase sollten Sie darauf achten, dass die Beine immer leicht gespreizt und nach innen gedreht sind, so dass die großen Zehen zueinander zeigen. Diese Verhaltensmaßregel ist von großer Bedeutung um ein Ausrenken der Prothese zu verhindern. Wenn Sie das zu erstem Mal sitzen, sollten Sie eine stärkere Beugung in der Hüfte vermeiden. Eine Toilettensitzerhöhung wird Ihnen zu Verfügung gestellt. Sie selbst sollten darauf achten, dass der Oberkörper nicht mehr als 90° vornübergebeugt ist und dass ein Überkreuzen der Mittellinie mit dem operierten Bein vermieden werden sollte.
Die Gehschule bei Bedarf unter Einhalten der Teilbelastung beginnt mit den Mitarbeitenden der Krankengymnastik am 2. oder 3. Tag nach der Operation; hierzu stehen Ihnen verschiedene Hilfsmittel zur Verfügung (Gehwagen, Unterarmgehstützen). Zum Ende des stationären Aufenthaltes können Sie diese Maßnahmen selbständig durchführen.
Damit Sie die Übungen sicher umsetzen können, sollten Sie folgende Gegenstände mitbringen:
festes Schuhwerk ohne Absatz und ohne Schnürsenkel, einen langen Schuhlöffel, leichte und bequeme Kleidung.
Die Anschlussheilbehandlung
Ein Termin zur Durchführung einer Rehabilitationsmaßnahme wird bereits während Ihrer stationären Aufnahme beantragt. Ziel der Anschlussheilbehandlung ist die möglichst rasche Wiederherstellung Ihrer gewohnten Aktivität. Die Maßnahme kann heimatnah ambulant oder aber in einer Reha-Klinik unter stationären Bedingungen erfolgen.

